În articolul din noiembrie a fost prezentat Cadrul general de implementare a dovezilor în practica clinică, dezvoltat de JBI în anul 2020. În acest articol vor fi descrise în mod etapizat principalele activitățile specifice procesului de implementare a dovezilor la punctul de îngrijire.
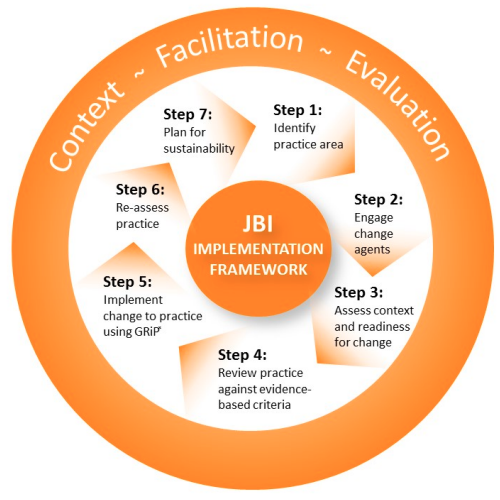
Modelul JBI de implementare a dovezilor în practica clinică (Figura 1) vizează trei dimensiuni esențiale pentru o implementare de succes: CONTEXTUL, FACILITAREA ȘI EVALUAREA IMPLEMENTĂRII. Așa cum am văzut în articolele anterioare, aceste dimensiuni au fost abordate (mai mult sau mai puțin) și în alte modele de implementare1, ca de exemplu Knowledge-to-Action2, PARIHS3, respectiv i-PARIHS4, însă Modelul JBI integrează în mod coerent toate aceste elemente în următoarele șapte etape:
- Angajarea agenților de schimbare
- Evaluarea contextului și a disponibilității pentru schimbare
- Revizuirea practicii în raport cu criteriile de audit bazate pe dovezi
- Implementarea schimbărilor în practică folosind GRiP
- Reevaluarea practicii folosind un audit de urmărire
- Considerarea sustenabilității proiectului de implementare a practicilor bazate pe dovezi
Etapa 1: Identificarea domeniului de practică care necesită intervenții de îmbunătățire
Identificarea domeniilor de practică care necesită îmbunătățire vizează următoarele aspecte principale:
- practici care nu se bazează pe cele mai bune dovezi disponibile și
- practici ale căror rezultate sunt necorespunzătoare pentru pacienți sau care presupun un nivel crescut de risc atât pentru pacienți, cât și pentru clinicieni.
Această activitate reprezintă un punct important al schimbării, deoarece presupune înființarea unui grup de lucru, consensul și implicarea părților interesate. În primul rând, schimbarea ar trebui să fie considerată necesară și relevantă pentru profesioniștii/clinicienii care lucrează în unitatea medicală în care se inițiază proiectul de implementare6. Tot acești clinicieni sunt cei care pot să identifice cel mai bine nevoia de schimbare, ei fiind permanent preocupați și implicați în îmbunătățirea calității îngrijirilor medicale. Prin urmare, cunoscând cel mai bine structurile și procesele de îngrijire specifice, profesioniștii din sănătate direct implicați ar trebui să conducă schimbarea.
Observațiile clinicienilor cu privire la domeniile de practică care necesită a fi îmbunătățite pot fi susținute de rezultatele consemnate în rapoartele elaborate de unitatea medicală cu privire la următoarele aspecte:
- evenimente adverse
- riscuri clinice (proces sau rezultat nesatisfăcător)
- calitatea îngrijirilor și satisfacția pacienților
- variația practicii clinice (lipsa standardizării)
- perioada prelungită de internare
- morbiditatea și mortalitatea
- pacienți reinternați în 30 de zile de la externare
- costuri ridicate sau proceduri efectuate în mod frecvent, etc.
Suportul managementului organizației și al echipei din unitatea/secția în care se dorește schimbarea este semnificativ pentru o implementare de succes. Acceptarea schimbării prin consens de către întreaga echipă multidisciplinară implicată este esențială pentru asigurarea sustenabilității proiectului de implementare. Toate proiectele de implementare a dovezilor ar trebui să se bazeze pe efortul și colaborarea echipei multidisciplinare, deoarece toate categoriile de profesioniști din domeniul sănătății (medici, asistenți medicali, fizioterapeuți, dieteticieni, farmaciști, biologi, etc.) sunt în mod egal responsabile pentru calitatea îngrijirilor medicale.
Inițierea unui proiect de implementare presupune formarea unei echipe de proiect alcătuită din membrii relevanți ai domeniului clinic: lideri de opinie (motorul schimbării), agenți de schimbare (lideri și facilitatori), clinicieni experți în implementarea schimbării (metodologia implementării dovezilor), clinicieni experți în domeniul în care se dorește schimbarea (de exemplu managementul: durerii, plăgilor, căderilor, infecțiilor, etc.). Echipa de proiect trebuie să permită o comunicare adecvată, focusată pe schimbul de idei și feedback continuu.
Principiile cheie care ar trebui să guverneze echipa de proiect sunt:
- Stabilirea unor scopuri și obiective clare
- Obținerea de susținere și reprezentare din partea conducerii executive
- Crearea unei strategii clare de comunicare
- Includerea reprezentanților departamentului/secției unde va avea loc implementarea
- Asigurarea unei echipe interprofesionale.
Etapa 2: Angajarea agenților de schimbare
Agenții de schimbare pot fi lideri, facilitatori sau campioni, iar implicarea lor este esențială pentru o schimbare de succes7. Există următoarele tipuri de leadership:
- Lideri de sistem: au capacitatea de a depăși barierele și de a facilita progresul către schimbare. Ei sunt persoanele care conduc organizațiile, departamentele sau secțiile.
- Lideri cu expertiză tehnică: au un nivel ridicat de cunoștințe în domeniul în care se face implementarea, dar și un nivel crescut de entuziasm.
- Lideri campioni ai schimbării: sunt persoane care au disponibilitate, interes profesional și entuziasm pentru a se dedica proiectului. Ar trebui să aibă capacitatea de a recruta persoane care pot implementa și menține schimbarea și capacitatea de a-i încuraja pe toți cei implicați în schimbare.
În timpul procesului de schimbare, facilitatorii trebuie8:
- să ghideze și să motiveze personalul
- să stabilească norme și standarde
- să mențină o comunicare deschisă
- să invite și să asculte deschis și activ opiniile, atitudinile și ideile celorlalți
- să reevalueze continuu activitățile, convingerile și atitudinile persoanelor implicate în schimbare
- să încurajeze feedback-ul continuu
- să integreze eforturile tuturor
- să promoveze și să susțină performanțele eficiente
- să delege responsabilitățile.
Pașii care pot conduce la schimbare includ: reflecția, dialogul, măsurarea și elaborarea de strategii ale schimbării9. Tot personalul trebuie să fie implicat în aspectele schimbării care îi afectează, astfel încât să poată accepta mai ușor schimbarea; ei vor accepta schimbări care se potrivesc culturii lor10. Constatările din studiile de cercetare privind facilitarea, au sugerat că facilitarea care asigură comunicarea prin dialog deschis poate duce la schimbări pozitive în practica clinică și organizațională11.
Etapa 3: Evaluarea contextului și a disponibilității pentru schimbare
Analiza contextului vizează gradul de pregătire a organizației pentru schimbare. Acest aspect include atât capacitatea de schimbare (eficacitatea schimbării)12, cât și angajamentul organizației în schimbare (dorința de a se schimba)13.
Analiza contextului reprezintă un proces de diagnostic, al cărui scop este de a înțelege problemele locale importante pentru practicarea schimbării și de a identifica factorii care ar putea influența schimbarea. O analiză SWOT (Strengths, Weaknesses, Opportunities and Threats) poate fi un cadru rapid și eficient în acest sens și ar putea fi aplicată următoarelor criterii importante ale analizei contextuale5:
- Structura – În ce măsură luarea deciziilor are loc într-o manieră descentralizată și dacă există personal suficient pentru a sprijini procesul de schimbare.
- Cultura la locul de muncă – În ce măsură schimbarea propusă este în concordanță cu valoarea și convingerile mediului de practică și în ce măsură cultura susține schimbarea.
- Comunicarea – Dacă există sisteme de comunicare adecvate pentru a susține schimbul de informații referitoare la schimbare și la procesul de implementare.
- Leadership – În ce măsură liderii din mediul clinic susțin implementarea.
- Disponibilitatea resurselor – Sunt disponibile resursele necesare umane, fizice și financiare pentru a susține implementarea.
- Cunoștințe, abilități și atitudini – Personalul are cunoștințele și abilitățile necesare? Care grup potențial este deschis la schimbare și idei noi și în ce măsură sunt motivați să implementeze schimbarea.
- Angajamentul față de managementul calității – Dacă există procese și sisteme de management al calității pentru măsurarea rezultatelor implementării.
- Relații interdisciplinare – Dacă există relații pozitive și de încredere între disciplinele/specialitățile medicale care vor fi implicate sau afectate de schimbare.
Etapa 4: Revizuirea practicii în raport cu criteriile de audit bazate pe dovezi
Auditul clinic poate fi definit ca „un proces sistematic de îmbunătățire a calității care urmărește să îmbunătățească îngrijirea și rezultatele pacientului prin revizuirea sistematică a îngrijirii în funcție de criterii explicite și implementarea schimbării”14. Auditul clinic evaluează practicile curente, fără a fi o formă de evaluare a competențelor, performanței sau un proces disciplinar.
Un element esențial al implementării dovezilor în practica clinică este capacitatea de a colecta datele relevante prin procesul de audit clinic și de a dezvolta un plan standardizat de lucru care să includă identificarea problemelor, planificarea acțiunilor și implementarea acestora. Fiecare criteriu de audit trebuie să fie generat din literatura științifică și să fie însoțit de un rezumat al dovezilor care să-l susțină15.
Criteriile de audit bazate pe dovezi ale JBI sunt considerate „standarde bine definite stabilite pe principiile asistenței medicale bazate pe dovezi”16, menite să ajute la evaluarea practicii curente în raport cu cele mai bune practici. Datele de audit pot fi colectate prin: observare, administrarea de chestionare, interviuri, consultarea documentelor/înregistrărilor medicale. Metodele pot fi pilotate un eșantion mic care să ofere dovezi că informațiile colectate sunt corecte.
Etapa 5: Implementarea schimbărilor în practică folosind GRiP
Rezultatele auditului clinic de referință sunt evaluate, iar constatările sunt utilizate în identificarea barierelor și a factorilor care contribuie la utilizarea dovezilor și la planificarea și implementarea schimbărilor. Persoanele implicate în schimbare ar trebui să identifice barierele și să elaboreze strategii pentru depășirea acestor bariere, utilizând metoda JBI Getting Research into Practice (GRiP)17. Prin metoda GRiP se compară constatările auditului, se identifică barierele și factorii de sprijin în calea utilizării dovezilor și se dezvoltă strategii de implementare pentru reducerea decalajului din practică în ceea ce privește dovezile rezultate din cercetare.
Etapa 6: Reevaluarea practicii folosind un audit de urmărire
Un re-audit efectuat după implementarea dovezilor vizează examinarea rezultatelor implementării și planificarea acțiunilor viitoare care să susțină complianța maximă (100%) cu toate criteriile de audit bazate pe dovezi. Odată ce rezultatele au fost colectate, echipa de proiect trebuie să efectueze o analiză atentă a diferențelor dintre rezultatele inițiale și rezultatele ulterioare. Este esențial ca echipa de proiect să se simtă susținută în diseminarea propriilor opinii cu privire la punctele tari și punctele slabe ale strategiilor actuale și dezvoltarea strategiilor alternative.
Etapa 7: Considerarea sustenabilității proiectului de implementare a practicilor bazate pe dovezi
Componentele cheie ale acestei etape includ considerații privind viitoarele audituri și asigurarea sustenabilității proiectului. Auditurile viitoare sunt planificate în funcție de nivelul de complianță obținut la auditul de urmărire. În general, pentru o complianță scăzută (sub 50%), este recomandat de a se efectua un audit de urmărire la fiecare 3 luni, în timp ce pentru o complianță maximă (100%), auditul poate fi efectuat anual.
Sustenabilitatea proiectului de implementare se referă la capacitatea de a menține și susține practicile bazate pe dovezi dincolo de proiectul de implementare. Atât asigurarea sustenabilității proiectului, cât și auditurile clinice de urmărire vor fi efectuate de departamentul de management al calității organizației respective. Această echipă are responsabilitatea de a revizui și gestiona în mod constructiv rezultatele și de a include colectarea datelor în fluxurile și procesele curente printr-un sistem automatizat.
Extinderea la scară largă poate fi definită ca „eforturi deliberate de a crește impactul inovațiilor în domeniul sănătății testate cu succes, astfel încât să beneficieze mai mulți oameni și să încurajeze dezvoltarea politicilor și a programelor pe o bază durabilă”18.
Concluzii
Modelul JBI de implementare a dovezilor în practica clinică este un model integrativ care ia în considerare cele trei elemente esențiale pentru implementarea cu succes a dovezilor în practica clinică: contextul organizațional, facilitarea și evaluarea implementării. Procesul de implementare este un efort de echipă multidisciplinară, deoarece toate categoriile de profesioniști din domeniul sănătății (medici, asistenți medicali, fizioterapeuți, dieteticieni, farmaciști, biologi, etc.) sunt în mod egal responsabile pentru calitatea îngrijirilor medicale. Auditul clinic și feedback-ul bazat pe dovezi sunt recunoscute ca o abordare valoroasă pentru implementarea dovezilor în practica clinică. Recunoașterea și înțelegerea rolului culturii profesionale, a sprijinului organizațional și a conducerii în acest proces, este esențială pentru utilizarea cu succes a procesului de audit.
Autor: Mariana Zazu – Specialist în Dezvoltare Organizațională, OAMGMAMR Filiala București; Director adjunct al Centrului Român de Cercetare în Îngrijiri de Sănătate: Centru de Excelență JBI
Surse bibliografice:
- M. Zazu. Modele de Practici Bazate pe Dovezi. Instrumente cheie pentru activitatea clinică a asistenților medicali și moașelor. Revista eAsistent.ro, aprilie 2023: https://www.easistent.ro/?p=8085
- M. Zazu, A. Năstase. Cadrul Knowledge-to-Action de translocare a cunoștințelor în practica clinică. Revista eAsistent.ro, Iunie 2023: https://www.easistent.ro/?p=8207
- M. Zazu, A. Năstase. Promoting Action on Research Implementation in Health Services (PARiHS) Framework. Prezentare generală. Revista eAsistent.ro, Iulie 2023: https://www.easistent.ro/?p=8261
- M. Zazu, A. Năstase. Cadrul i – PARIHS – Caracteristici principale și modalități de utilizare în cadrul proiectelor de implementare a practicilor bazate pe dovezi. Revista eAsistent.ro, August 2023: https://www.easistent.ro/?p=8289
- Porritt K, McArthur A, Lockwood C, Munn Z (Editors). JBI Handbook for Evidence mplementation. JBI, 2020. Available from: https://implementationmanual.jbi.global. https://doi.org/10.46658/JBIMEI-20-01
- Pearson, A, Jordan, Z & Munn, Z. Translational science and evidence-based healthcare: a clarification and reconceptualization of how knowledge is generated and used in healthcare, Nurs ResPrac, vol. 2012, id 792519.
- Redfern, S & Christian, S. Achieving change in health care practice, J Eval Clin Prac, 2003, vol. 9, no. 2, pp. 225-238.
- Salmela, S, Eriksson, K & Fagerström, L. Leading change: a threedimensional model of nurse leaders’ main tasks and roles during a change process, J Adv Nurs,2012, vol. 68, no. 2, pp. 423-433.
- Munn, Z, Pearson, A, Jordan, Z, Murphy, F, Pilkington, D & Anderson, A. Addressing the patient experience in a magnetic resonance imaging department: final results from an action research study, J Med Imaging Radiat Sci, 2016, vol. 47, no. 4, pp. 329-336.
- Deegan, C, Watson, A, Nestor, G, Conlon, C & Connaughton, F. Managing change initiatives in clinical areas, Nurs Manag, 2005, vol. 12, no. 4, pp. 24-29.
- Harvey, G, Loftus-Hills, A, Rycroft-Malone, J, Titchen, A, Kitson, A, McCormack, B & Seers, K. Getting evidence into practice: the role and function of facilitation, J Adv Nurs, 2002, vol. 37, no. 6, pp. 577-588.
- Weiner, BJ. A theory of organizational readiness for change, Implement Sci, 2009, vol. 4, Oct 19, p. 67.
- Harvey, G & Kitson, A. PARIHS revisited: from heuristic to integrated framework for the successful implementation of knowledge into practice, Implement Sci, 2016, vol. 11, Mar 10, p. 33.
- Hart, AR. Principles for best practice in clinical audit, National Institute for Clinical Excellence, Radcliffe Medical Press, Oxon, United Kingdom, 2002.
- Pearson, A, Field, J & Jordan, Z. Evidence-Based Clinical Practice in Nursing and Health Care: Assimilating Research, Experience and Expertise, Blackwell Publishing, 2009.
- Esposito, P & Canton, A. Clinical audit, a valuable tool to improve quality of care: General methodology and applications in nephrology, World J Nephrol, 2014, vol. 3, no. 4, pp. 249-255.
- Munn, Z, Scarborough, A, Pearce, S, McArthur, A, Kavanagh, S, Girdler, M, Stefan-Ramus, B, Breen, H, Farquhar, S & Li, J. The implementation of best practice in medication administration across a health network: a multisite evidencebased audit and feedback project, JBI Database Systemat Rev Implement Rep, 2015, vol. 13, no. 8, pp. 338-352.
- World Health Organization. Nine steps for developing a scaling-up strategy, World Health Organization, Switzerland, 2010.